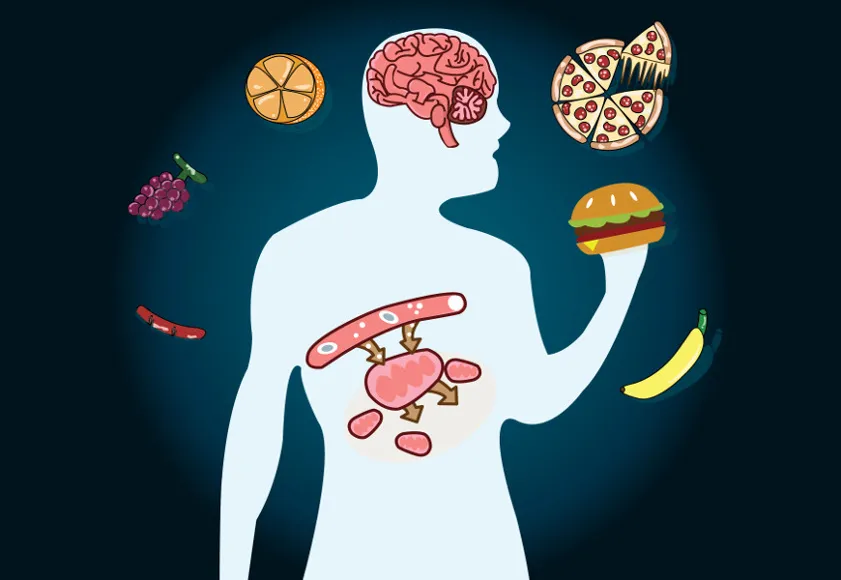
El sistema metabólico apenas se tiene en cuenta en el paciente neurológico como uno de los factores que pueden determinar la calidad de vida de estos sujetos, dado que la presentación de comorbilidades está muy presente así como otros factores de riesgo derivados del propio sedentarismo.
Estamos hablando aparte de la problemática principal como haber sufrido un DCA, o patologías del tipo Esclerosis Múltiple, Parkinson, entre otras, otras presentes como pueden ser HTA, Diabetes tipo II, hipercolesterolemia, problemas cardiovasculares, obesidad… Muchas de ellas presentes en cuadros clínicos ya de por sí complicados, donde romper con el sedentarismo puede ser la llave hacia la reversibilidad de éstas en algunos casos.
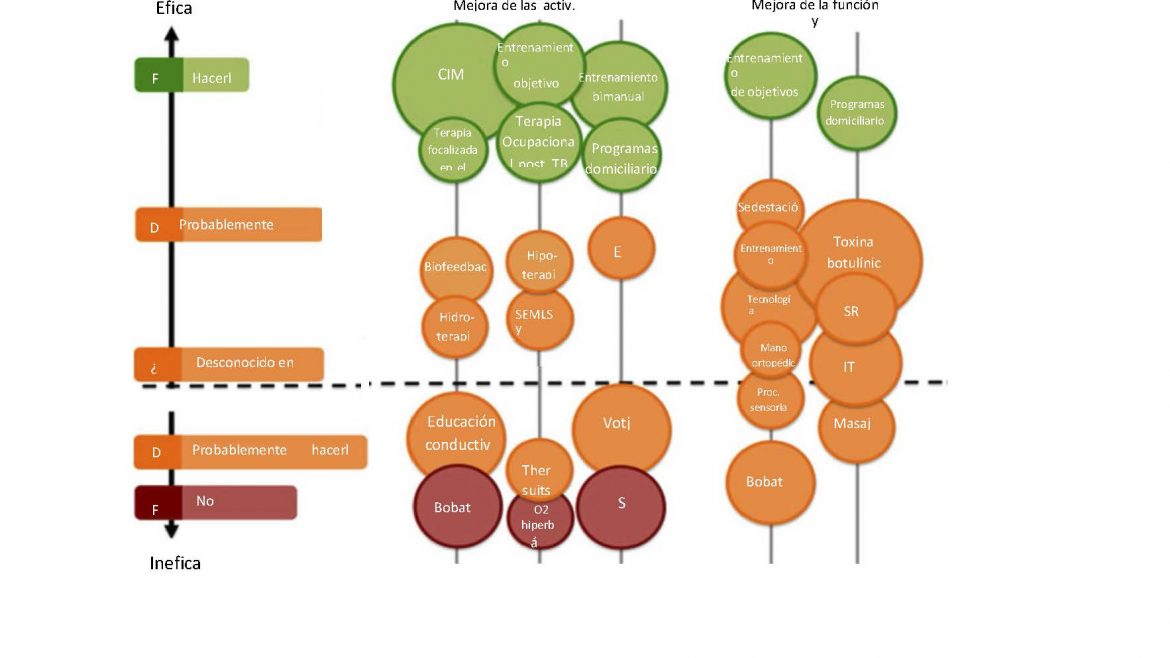
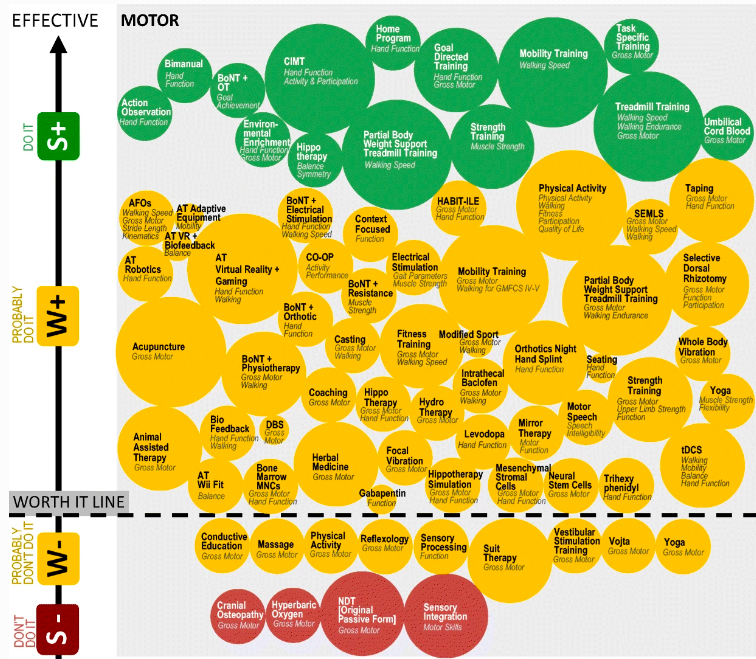
Quiero dejaros una pequeña infografía que da visibilidad a ésta problemática, y es que nos hemos centrado TANTO en el sistema nervioso, que nos hemos olvidado todos los factores derivados de otros sistemas y que podemos incidir directa o indirectamente a través del ejercicio programado y el incremento de actividad física teniendo en cuenta las capacidades presentes de nuestros pacientes.

De nuevo, como protagonistas en el ejercicio, vemos que el trabajo de la fuerza es una de las claves a tener en cuenta, donde el incremento de la masa magra nos lleva a un mayor consumo metabólico por parte del organismo, así como la reducción de la masa lipídica en el paciente para disminuir los niveles inflamatorios en sangre, entre otros biomarcadores. Además, lógicamente, incrementar la fuerza supone un cambio en las capacidades de los pacientes, y esto nos lleva al marco de trabajo de la funcionalidad y la participación, siendo así, el incremento de la calidad de vida de éstos pacientes.
Además, no podemos dejar de lado el trabajo cardiorespiratorio, donde de nuevo la capacidad y las adaptaciones a medio y largo plazo en la resistencia van a verse comprometidas hacia un cambio positivo, pero esto además, influye en el incremento de oxigenación y nutrientes para un cerebro lesionado, un cerebro que intenta adaptarse tras un daño mediante la muy mencionada neuroplasticidad, siendo el factor neurotrófico BDNF el sustrato en el que se pueda desarrollar la sinaptogénesis, generando nuevas rutas funcionales para la recuperación.
Por tanto y vamos cerrando, fuerza y resistencia dentro del sistema metabólico, así como los incrementos de la actividad física implicada durante el día, son acciones que repercuten en la salud del paciente, siendo determinantes a tener en cuenta en la neurorrehabilitación. El cambio de hábitos saludables, romper con el sedentarismo, el trabajo de fuerza y resistencia, entran en la vida del paciente, desde la educación y desde el cambio de conducta. Ese es el éxito, y depende de muchos factores, quizás demasiados.
Bibliografía:
- Kemps H, Kränkel N, Dörr M, Moholdt T, Wilhelm M, Paneni F, Serratosa L, Ekker Solberg E, Hansen D, Halle M, Guazzi M. Exercise training for patients with type 2 diabetes and cardiovascular disease: What to pursue and how to do it. A Position Paper of the European Association of Preventive Cardiology (EAPC). Eur J Prev Cardiol. 2019 May;26(7):709-727. doi: 10.1177/2047487318820420. Epub 2019 Jan 14. PMID: 30642190.
- Kanaley JA, Colberg SR, Corcoran MH, Malin SK, Rodriguez NR, Crespo CJ, Kirwan JP, Zierath JR. Exercise/Physical Activity in Individuals with Type 2 Diabetes: A Consensus Statement from the American College of Sports Medicine. Med Sci Sports Exerc. 2022 Feb 1;54(2):353-368. doi: 10.1249/MSS.0000000000002800. PMID: 35029593; PMCID: PMC8802999.
- Kim Y, Lai B, Mehta T, Thirumalai M, Padalabalanarayanan S, Rimmer JH, Motl RW. Exercise Training Guidelines for Multiple Sclerosis, Stroke, and Parkinson Disease: Rapid Review and Synthesis. Am J Phys Med Rehabil. 2019 Jul;98(7):613-621. doi: 10.1097/PHM.0000000000001174. PMID: 30844920; PMCID: PMC6586489.