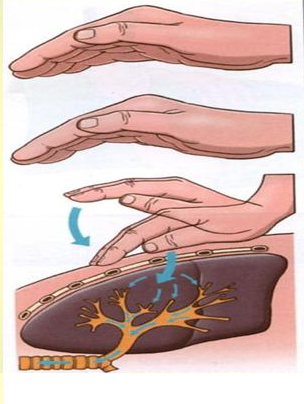
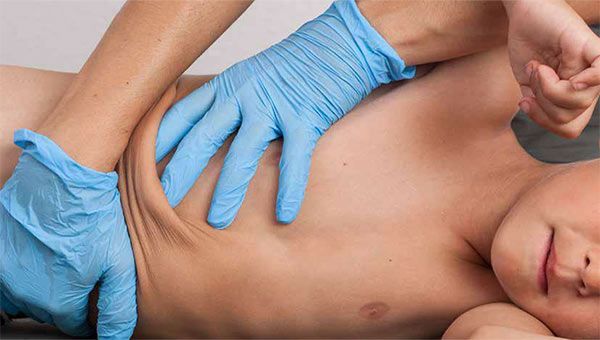
El clapping es una técnica clásica que se realiza en fisioterapia respiratoria, dirigida a personas con dificultades en las vías respiratorias como patología principal (Enfermedad Pulmonar Obstructiva Crónica), o secundarias a una situación vulnerable (en cuanto a salud se refiere) del afectado, como podría ser el paciente en Unidad de Cuidados Intensivos con acumulo de secreciones, infección respiratoria o simplemente la inmovilicación estando en cama. Éste es el caso de los pacientes neurológicos, quienes por muchas circunstancias, pueden desarrollar problemática respiratoria, y es por ello que la necesidad de una fisioterapia respiratoria, se vuelve imperante, para mejorar y mucho, el estado general de la persona, ya que sin un correcto intercambio gaseoso O2 – CO2, el paciente tiende a presentar mayor fatiga o mareos, el cerebro recibe menor aporte gaseoso y no puede desarrollar un correcto estado funcional, o simplemente presenta una tos constante que repercute en el estado y tono muscular que no nos permite trabajar cómodamente en las terapias neurológicas.
Es por ello, que la fisioterapia respiratoria, la más próxima a la que se puede desarrollar en la actualidad, tiene un cuerpo de evidencia científica envidiable, tal y como podemos ver en las últimas revisiones sistemáticas sobre las técnicas de higiene bronquial en pacientes neurológicos del tipo restrictivo. (1,2,3,4).
El problema viene cuando en según qué centros u hospitales (obviaremos nombres) se continúan realizando terapias convencionales, como vendrían siendo el clapping o drenaje postural (5), técnicas donde estudios demuestran que al aplicar una percusión en la zona pulmonar con la palma de la mano en posición hueca, en perros anestesiados (6) provocan atelectasias (colapso en alvéolos), aunque realmente otros estudios realizan combinaciones con otras estrategias respiratorias, hecho que enmascaran la eficiencia y eficacia del mencionado clapping, de manera aislada (7), y es por ello que todavía se sigue practicando y existan profesionales que no sólo lo defienden, sino que lo difunden y enseñan.
Dicho esto, os dejo con un programa de Televisión Pública Española, quien se encarga de difundir consejos de Salud bajo una responsabilidad que deja de entredicho, precisamente por la falta de rigor informativo y basado en la evidencia, donde explican el clapping como una manera de «despegar» el moco de los bronquios. Ver enlace.
¿Qué se recomienda como fisioterapia respiratoria? Pues existen varias técnicas ventilatorias, como EDIC, ELTGOL, AFE, ventilación dirigida, entre muchas otras, realizadas por fisioterapeutas especializados (aunque todavía no tengan un reconocimiento oficial, como por ejemplo, nuestros compañeros de la medicina), quienes tienen mucho que aportar, ayudando a nuestros pacientes con afectación neurológica, como ictus, Parkinson, PCI, enfermedades neurodegenerativas, encamados, cuidados intensivos, etc.
Bibliografía:
(1) LoMauro A, D’Angelo MG, Aliverti A. Assessment and management of respiratory function in patients with Duchenne muscular dystrophy: current and emerging options. Ther Clin Risk Manag 2015 Sep 28;11:1475-1488.
(3) Volsko TA. Airway clearance therapy: finding the evidence. Respir Care 2013 Oct;58(10):1669-1678.
(4) Gruis KL, Lechtzin N. Respiratory therapies for amyotrophic lateral sclerosis: a primer. Muscle Nerve 2012 Sep;46(3):313-331.
(5) Bhat A, Chakravarthy K, Rao BK. Chest physiotherapy techniques in neurological intensive care units of India: A survey. Indian J Crit Care Med 2014 Jun;18(6):363-368.
(6) Zidulka A, Chrome JF, Wight DW, Burnett S, Bonnier L, Fraser R. Clapping or percussion causes atelectasis in dogs and influences gas exchange. J Appl Physiol (1985) 1989 Jun;66(6):2833-2838.
(7) Vymazal T, Krecmerova M. Respiratory Strategies and Airway Management in Patients with Pulmonary Alveolar Proteinosis: A Review. Biomed Res Int 2015;2015:639543.